表1病死率与胎龄及体质量关系
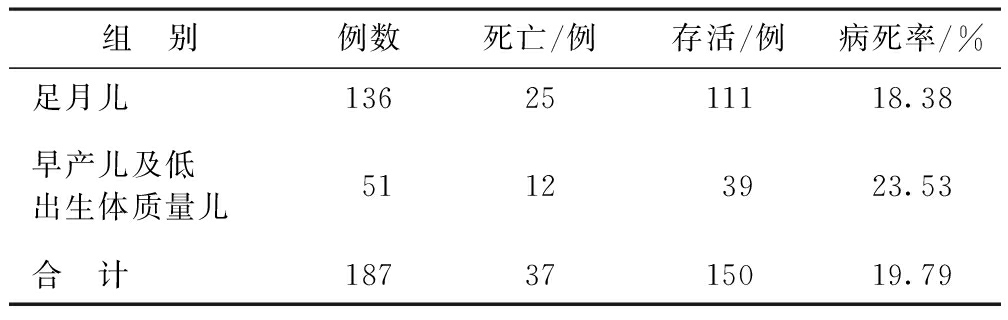
组 别例数死亡/例存活/例病死率/%足月儿1362511118.38早产儿及低出生体质量儿51123923.53合 计1873715019.79
新生儿缺氧缺血性脑病(hypoxic-ischemic encephalopathy, HIE)是指围生期窒息导致脑的缺氧缺血性损害,出生后出现一系列脑病的表现。本病是导致新生儿死亡或智力伤残的主要原因之一,其病因多为产前或产时因素所致,产后因素较少。孕产妇产前及产时存在的相关异常情况是否得到及时正确处理,对减少其发病率或减轻脑损害程度有积极意义。本研究对187例HIE的临床资料进行回顾性分析,现报告如下。
1.1 临床资料 回顾性分析2012年7月至2017年6月在我院新生儿重症监护病房(NICU)接受治疗的187例HIE患儿的临床资料,其中118例由基层医院转来,69例来自本院产科。
1.2 诊断及评定标准 出生时Apgar评分标准参照第8版妇产科学,HIE诊断标准及临床分度标准参照第8版儿科学。
1.3 查阅并记录项目 (1)出生时的胎龄、体质量,有否合并窒息、胎粪吸入或先天性心脏病等。(2)有否存在孕母因素、胎盘因素、脐带因素或难产等。(3)头颅CT或MR诊断。(4)治疗转归,包括治愈、死亡(垂危放弃治疗自动出院按死亡计)及后遗症。
1.4 统计学方法 按是否正常足月产、不同临床分度及不同围产因素分别与预后的关系列表统计。采用SPSS 21.0进行统计学分析,计数资料的组间比较采用χ2检验,以P<0.05为差异有统计学意义。
2.1 发病率 5年间我院产科出生新生儿数6168例,患HIE转入NICU 69例,HIE检出率1.12%。
2.2 病死率 全组187例,经救治无效死亡37例,病死率19.79%。
2.3 病死率与胎龄及体质量的关系 本组早产儿及低出生体质量儿HIE 51例,死亡12例;足月儿HIE 136例,死亡25例,病死率组间差异无统计学意义(χ2=0.619,P=0.431)。见表1。
表1病死率与胎龄及体质量关系

组 别例数死亡/例存活/例病死率/%足月儿1362511118.38早产儿及低出生体质量儿51123923.53合 计1873715019.79
2.4 病死率与临床分度的关系 本组分度属轻度62例无死亡,中度43例死亡3例,重度82例死亡34例,中度组和重度组病死率组间差异有统计学意义(χ2=44.02,P=0.000)。见表2。
表2病死率与临床分度关系

临床分度例数死亡/例存活/例病死率/%轻 度620620.00中 度433406.98重 度82344841.461)合 计1873715019.79
注:1)与中度组比较P<0.01
2.5 围产因素与预后的关系 本组孕母因素29例死亡3例,胎盘因素24例死亡3例,脐带因素70例死亡22例,难产因素46例死亡7例,新生儿因素18例死亡2例,以脐带因素的病死率31.43%(22/70)为最高,且各因素间病死率的差异具有统计学意义(χ2=9.868,P=0.043)。见表3。
3.1 发病率及影像学诊断意义 HIE是围生期窒息
表3围产因素与预后的关系
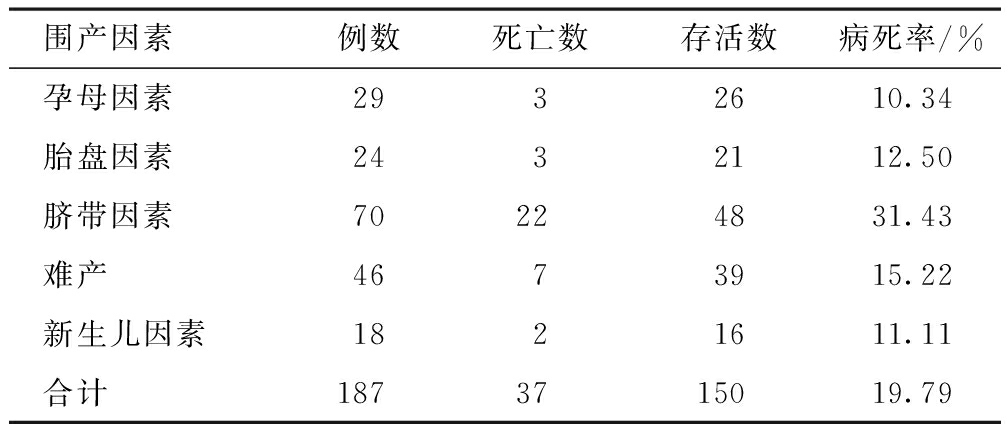
围产因素例数死亡数存活数病死率/%孕母因素2932610.34胎盘因素2432112.50脐带因素70224831.43难产4673915.22新生儿因素1821611.11合计1873715019.79
后引起的最常见和最严重的并发症。大多数胎儿出生后2 s内开始呼吸,5 s后啼哭,10 s~1 min内出现规则呼吸。绝大多数新生儿出生后都有轻度窒息,但都能较快恢复正常,仅有10%~15%的新生儿在出生时需要初步复苏才能开始正常呼吸,另约有1%新生儿(尤其是早产儿及低出生体质量儿)需要使用各种复苏手段才能成活[1]。
新生儿HIE的临床特征常无特异性,需根据产科病史、神经系统检查及结合头颅CT或MR的影像学等资料综合分析判断。国内外文献对HIE发病率少有报道,而多见报道新生儿窒息发生率,约为1‰~10‰[2],国内报道为1.79%[3]。本组187例中,有118例为基层医院转来,另69例来自本院产科,我院产科同期新生儿出生数6168人,HIE检出率为1.12%(69/6168)。在诊断方面,往往临床医生更认可CT或MR的阳性报告。不少有意识、肌张力、原始反射异常等神经症状的新生儿,虽然出生时的Apgar评分未达到明显窒息的诊断标准,但CT或MR发现脑神经有明显损害的影像学表现,被送进NICU按HIE处理,实际上这样做也未尝不可。CT或MR的脑扫描,可作为HIE诊断的重要参考,CT通过观察脑白质低密度(MR则为T1W1的高信号)改变程度及范围可判断脑损害的轻重,还可了解有否合并颅内出血。本组有178例做了CT或MR脑扫描,占95.19%(178/187),均见有不同程度的脑损害影像学改变,并发现合并颅内血肿78例。在有影像学诊断依据的178例中,有21例出生后1 min及5 min Apgar评分基本正常(8~10分),后来才出现神经症状及脑扫描有神经损害改变。这一现象提醒产科医生,对存在围生期窒息高危因素的新生儿,不管出生时Apgar评分是否正常,对HIE都应高度警惕,尤其在出生后12~24 h内,应严密观察有无发绀,意识、肌张力、原始发射等有无异常,CT或MR扫描可及早发现脑损害。
3.2 病死率分析 HIE是引起新生儿急性死亡的重要原因之一,据统计每6例中有1例死亡,重度者病死率在30%以上[4]。本组病死率19.79%(相当于5∶1)。本组病死率明显与临床分度有关,轻度62例无死亡,中度43例仅死亡3例,重度82例死亡34例,重度病死率高达41.46%,组间比较有显著性差异(P=0.000)。多数文献报道早产儿及低出生体质量儿HIE的预后较差,但本组将足月儿与早产及低出生体质量儿的病死率比较,未发现有显著性差异(P=0.431),这可能与早产儿呼吸窘迫综合征及早产儿单纯颅内出血这两种疾病不列入HIE范畴有关。
3.3 围产因素与预后 HIE继发于新生儿窒息,新生儿窒息多为产前或产时因素所致,产后因素较少。病因中出生前因素占20%,为孕母因素,如妊娠期高血压疾病、胎儿发育迟缓、糖尿病、严重贫血等。出生前的宫内慢性缺氧常难以发现,而在分娩时常有缺氧加重,应予警惕。出生时的因素占70%,包括脐带因素、胎盘因素、难产等,胎儿的宫内窘迫常有胎监异常提醒,必须采取各种紧急措施。产后因素占10%,为新生儿因素,如严重肺部疾患、先天性心脏病等。胎盘因素主要有胎盘早剥和前置胎盘,因有阴道出血症状及超声检查准确,这两种胎盘异常在围生期较易发现,绝大部分需以剖宫产尽快结束妊娠,并积极防治出血性休克。
急性缺氧大多数在分娩过程中发生,其中脐带因素和难产两种情况最为常见和严重,本组分别为70例(死亡22例)和46例(死亡7例)。从预后情况比较,脐带因素病死率31.43%(22/70)为最高,组间比较有显著性差异(P=0.043)。脐带过长或过短均可引起严重后果。脐带过长常发生脐带缠绕、打结和脱垂,临床上引起胎儿急性宫内缺氧的原因常是脐带缠绕,而最危急的情况则是脐带脱垂。脐带过短会影响胎儿先露下降,第二产程延长,并随着先露下降过程逐渐拉紧,使脐带循环受阻,同样会导致胎儿发生急性宫内缺氧。为减少因脐带因素造成新生儿窒息事件发生,在中孕以后要常规对胎儿进行影像学监测及血流动力学监测,可发现有无脐带缠绕,并可测定脐动脉血流动力学指标。妊娠晚期至临产前,对有脐带缠绕者应动态彩超观察测量,当脐动脉血流指标S/D值2.5~3.0时,要采取改善胎儿缺血缺氧的措施并加强胎儿电子胎心监护,当S/D值>3.0时,提示胎儿可能有宫内窒息,宜以剖宫产结束分娩。对围产因素属于难产者,如产力异常、胎位异常、产道狭窄、巨大胎儿等,在加强胎监同时适当放宽剖宫产的指征,对减少HIE发病率和HIE病死率有积极意义。
综上所述,围产保健的广泛开展及产科水平的提高是减少新生儿HIE发病率的根本措施,对HIE患儿的及时诊断并迅速处理也十分重要。对存在围产因素的窒息或可疑窒息的新生儿,不管程度轻重,都应进行早期连续的神经系统检查和评估,诊断一旦确立或短时间内观察不能排除,均应及时转NICU正规系统治疗。
[1]张家骧,魏克伦,薛辛东.新生儿急救学[M].2版.北京:人民卫生出版社,2009:93.
[2]李欢,杨传忠,朱小瑜,等.39例重度窒息足月新生儿围产期高危因素及复苏效果[J].中华围产医学杂志,2016,19(2):104-107.
[3]朴梅花,叶鸿瑁.重视早产儿复苏,降低早产儿窒息的死亡率和伤残率[J].中华围产医学杂志,2017,20(5):331-332.
[4]韩玉昆,许植之,虞人杰.新生儿缺氧缺血性脑病[M].北京:人民卫生出版社,2000:15.